Un modelo racional para la Salud Pública como política de Estado
mayo 7, 2025
Por Roberto Borrone.
Es un imperativo ético ante la sociedad, cualquiera sea el signo de la administración política de turno en las distintas jurisdicciones del país, lograr un sistema sanitario con sus tres requisitos básicos: equidad, calidad y accesibilidad

.
Equidad, calidad y accesibilidad son los tres rasgos esenciales exigibles a un sistema público de salud. La mirada crítica no debe ser un impedimento para analizar y destacar lo que funciona bien (sin desconocer aspectos a corregir). Ante las turbulencias políticas propias de una democracia, y más allá de circunstanciales resultados electorales, que la consecuencia no sea deteriorar lo que debe ser preservado.
El acceso a servicios de salud de calidad en un marco de equidad como el que ofrece actualmente la salud pública de la Ciudad Autónoma de Buenos Aires (CABA) es una realidad concreta e innegable cualquiera sea el color político con el que se lo analice. Vale la pena estudiar el modelo aplicado para que otras jurisdicciones puedan replicar sus aspectos positivos y eventualmente corregir los negativos (siempre los hay), o para preservar el modelo en el hipotético caso de futuros cambios en la administración política de la ciudad. ¿Por qué cambiar lo que funciona bien? Detrás de este modelo de salud pública en la CABA hay claramente una estrategia sanitaria minuciosamente planificada (algo absolutamente infrecuente en nuestro país). Lo destacable del modelo para intentar replicarlo es que depende mucho más de la filosofía organizacional que de los recursos disponibles (aclaración importante cuando se toma a la CABA como referencia de algo).
Para dimensionar en términos estadísticos la magnitud del sistema público de salud de la CABA basta mencionar que se efectúan cien mil prestaciones por día y que un millón de personas se atienden en este sistema (de ellas entre el 30 y el 40% tienen algún tipo de cobertura de salud). El equipo de salud está integrado por 40.000 trabajadores que desarrollan su tarea en más de 80 efectores (instituciones del sistema).
.
La organización de la salud pública de la CABA responde a conceptos y criterios sanitarios en los que coinciden los expertos más destacados del tema. El concepto fundamental es haber diseñado redes integradas de cuidados progresivos con dos aspectos distintivos: la coordinación y la garantía de la continuidad de las prestaciones. Técnicamente, el corazón del sistema se basa en la integración de la estrategia sanitaria con la estrategia informática (tecnologías de la información). La estrategia sanitaria consiste en que la atención de la salud está organizada en centros de complejidad creciente de acuerdo con lo que requiera cada paciente. La base de la planificación ha sido poner el foco en la atención primaria de la salud mediante centros estratégicamente ubicados en la geografía de la CABA. Existen 49 Centros de Salud y Acción Comunitaria (Cesac) y 14 Centros Médicos Barriales (CMB) gracias a los cuales el sistema público de salud de la CABA busca la proximidad con los potenciales usuarios y, paralelamente, descongestiona la demanda en la red de hospitales públicos. De esta forma el vecino resuelve en la cercanía de su hogar un importante porcentaje de los motivos de consulta habituales (80%) y además tiene acceso a prestaciones de prevención y promoción de la salud. Este primer nivel constituye la puerta de entrada al sistema de salud pública de la CABA. El siguiente, denominado “nivel y medio”, ofrece una mayor complejidad para la atención descentralizada exclusivamente ambulatoria. Lo constituyen los Centros de Especialidades Médicas Ambulatorias de Referencia (Cemar), adonde son derivados los pacientes, de acuerdo con su patología, desde los centros del primer nivel.
El siguiente nivel (segundo) lo constituyen los 14 hospitales generales de agudos y 2 hospitales pediátricos para los pacientes que requieren observación o internación. En este nivel la novedad estratégica es que el funcionamiento responde al concepto de hospitales de cuidados progresivos con una mejor integración y armonización de las especialidades. Para patologías muy específicas el sistema cuenta con 18 hospitales especializados. El tercer nivel de la red se enfoca las internaciones crónicas –internaciones de larga estancia–, ya sea por el tipo de patología del paciente (como la recuperación de afecciones neurológicas), o en el caso de los pacientes que por su contexto familiar y social requieren un lugar de por vida.
.
En los 34 hospitales se está desarrollando, mediante obras de infraestructura, una división funcional entre las áreas de atención ambulatoria (“de alto tránsito”) y las áreas de internación, cirugía y terapia intensiva (“de bajo tránsito”). Otro aspecto importante de la organización es la rehabilitación temprana de los pacientes. Una característica distintiva de la estrategia sanitaria es garantizar la continuidad de la atención de cada paciente mediante la trazabilidad de la historia clínica. La historia clínica electrónica es un instrumento esencial para lograr dicha trazabilidad. Los servicios de apoyo (laboratorio, imágenes, hemoterapia) han sido articulados y coordinados para lograr interoperabilidad. Aquí cumplirán un rol esencial los servicios de informática con software específicos, por ejemplo, para diagnóstico por imágenes. El centro regional de hemoterapia (en ejecución) centralizará y coordinará todo el procesamiento de sangre y hemoderivados del sistema. Esto optimizará aún más la eficiencia.
Toda esta planificación obedece a un aspecto conceptual que ha sido enfatizado por el ministro de Salud de la CABA, Fernán Quirós: tener una dinámica de red vs. una dinámica de prestador único. El Sistema de Atención Medica de Emergencias (SAME) es un verdadero estandarte del sistema público de salud de la CABA, reconocido por su eficiencia por todo el abanico de expertos en la materia y fundamentalmente por la comunidad.
.
Como todo sistema complejo, tiene varios aspectos por mejorar. El que más se señala es al aspecto salarial del equipo de salud y, desde la perspectiva del usuario, un tema a perfeccionar es el sistema de turnos programados (a pesar de que en éste aspecto se han enfocado importantes recursos técnicos-informáticos). Un instrumento tecnológico incorporado para aumentar la agilidad y eficiencia es el servicio de telemedicina con teleconsultas que incluyen al SAME.
Información recientemente publicada por Clarín señala que se ha incrementado notoriamente el número de pacientes que son intervenidos quirúrgicamente en los hospitales públicos de la CABA. Los hospitales porteños realizaron más de 50.000 operaciones en 2024. Esto representa un aumento del 30 % comparando estas cifras con las correspondientes al año anterior. Según dicha información, para enfrentar esa mayor demanda se ampliaron los horarios de quirófano y se fortaleció el equipamiento quirúrgico. El análisis sociológico de esa demanda aumentada indica que hay sectores medios de la sociedad que han migrado desde el ámbito privado de atención de la salud hacia la salud pública de financiación estatal. Según el Ministerio de Salud de la CABA, el porcentaje de atención ambulatoria de personas que declaran no residir en la CABA es del 36 %. Respecto de los extranjeros sin DNI argentino, el registro es inferior al 1% y en su mayoría corresponde a atenciones por guardia.
Estos datos nos llevan a reflexionar sobre el rol de Estado en temas básicos como la salud. Desde esa perspectiva son sumamente interesantes los resultados de un trabajo del Centro de Estudios de Estado y Sociedad (Cedes) publicado por La Nación recientemente. Dicho trabajo de campo pone en evidencia que un porcentaje muy importante de la opinión pública (79% de los consultados) desea un Estado que brinde más servicios de salud, educación y obras públicas. Cuando el informe se enfoca en el “intervencionismo estatal”, el 90% de los consultados consideran que el Estado debe involucrarse en salud, educación, pobreza y seguridad. “La gente quiere un Estado mejor pero no prescindir de él”, es una de las conclusiones del informe según explican los sociólogos e investigadores Silvina Ramos y Luis Costa.
El modelo de salud pública de la CABA muestra virtudes indudables de planificación y ejecución, apuntalado asistencialmente por un equipo de profesionales de la salud de excepcional nivel. Es un imperativo ético ante la sociedad, cualquiera sea el signo de la administración política de turno en las distintas jurisdicciones del país, lograr una salud pública con sus tres requisitos básicos: equidad, calidad y accesibilidad.

Fuente: lanacion.com.ar, 06/05/25
Más información:
DeepSeek y medicina
La pauperización médica en Argentina
Medicina prepaga: ni ángeles ni demonios
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Hacia un país sin médicos clínicos ni pediatras suficientes
Historia del Cuerpo Médico Forense de la Justicia Nacional
La importancia de contar con una agencia nacional de salud
Medicamentos de venta libre y los riesgos de la automedicación

.
La importancia de contar con una agencia nacional de salud
abril 23, 2025
Por Roberto Borrone.
Es necesario un instrumento que permita diseñar y establecer políticas de Estado consensuadas, en un ámbito institucional independiente de la administración política de turno
.
¿Es razonable que en cada cambio de administración política estemos reconfigurando nuestro sistema de salud con un espíritu “refundacional”?; ¿es razonable que se tomen decisiones importantes en políticas de salud sin consultar a las instituciones representativas de los actores del sistema de salud? Abordar el tema de la salud choca contra una realidad cultural, dado que no es prioritario en las agendas políticas (cualquiera sea su signo) y, como lo ha señalado con acierto Carlos Vasallo Stella, tampoco parece haber alcanzado un estatus de preocupación social extendida al nivel de lo que sucede con la economía y la seguridad.
No se trata aquí de proponer una reforma del sistema de salud (largamente postergada e imprescindible) sino de sugerir un instrumento que, en el camino hacia ese objetivo, permita diseñar y establecer políticas de Estado de salud que sean consensuadas con todos los actores y expertos involucrados en este tema. El otro aspecto importante de la iniciativa es contar con un ámbito institucional que sea independiente de la administración política de turno para que las decisiones sean sustentables en el tiempo y no estén condicionadas por los vaivenes electorales que nos hacen oscilar entre sesgos ideológicos contrapuestos y circunstancias coyunturales de gran volatilidad.
.
La propuesta es denominar a ese organismo Agencia Nacional de Salud. En estas páginas esbozamos con el doctor Agustín Iglesias Diez esta idea hace más de 4 años, pero bajo la denominación de Consejo Asesor. Los hechos han demostrado que hubiera sido muy útil tanto para la administración anterior como para la actual haber contado con una agencia de las características que se propone en este artículo. Del seno de esta agencia surgiría en forma racional y natural la mejor reforma posible al sistema de salud, dado que sería el resultado de la opinión de los expertos y los actores que están inmersos en el sistema.
Como sabiamente lo expresó el doctor Aldo Neri, la mejor estrategia para superar lógicas resistencias al cambio y sobrevivir a conflictos de intereses sería aplicar un “gradualismo bien administrado” para lograr un sistema de salud superador. El perfil de la nueva agencia debería ser el de un organismo descentralizado de la administración pública nacional, con un régimen de autarquía económica y financiera. Sus decisiones deberían ser obligatoriamente consideradas por lo que podríamos denominar “la rama política circunstancial” de la salud conformada por el Ministerio de Salud de la Nación y el conjunto de ministros de Salud de las 24 jurisdicciones que integran el Consejo Federal de Salud (Cofesa) sumado al Consejo Federal Legislativo de Salud (Cofelesa) integrado por las comisiones de salud legislativas. De la interacción de la agencia con las estructuras políticas surgirán indudablemente resoluciones de calidad superior, sustentadas en un consenso amplio. Los objetivos de la agencia y del Ministerio de Salud serían claramente complementarios y no excluyentes. Las actuales autoridades tienen un contexto óptimo para abordar esta iniciativa estructural, dado que la sociedad está ávida de cambios racionales en la administración de los recursos públicos.
Las políticas de Estado en salud requieren, para lograr un diseño sustentable en el tiempo, una mirada equilibrada entre la gestión política circunstancial y la de los actores del sector, dado que es un tema cruzado por intereses muchas veces contrapuestos. La interacción de ambas perspectivas resulta imprescindible: la perspectiva técnica del largo plazo (la agencia) y la perspectiva coyuntural (la administración política de turno). Sin un acceso equitativo a un cuidado de la salud de calidad es impensable convertirnos en un país desarrollado.
El derecho a la salud fue definido en la constitución de la Organización Mundial de la Salud (OMS) en 1948 en los siguientes términos: “el goce del grado máximo de salud que se pueda lograr es uno de los derechos fundamentales de todo ser humano”. La Declaración Universal de Derechos Humanos (1948) se refiere al derecho a la salud como parte del derecho a un nivel de vida adecuado. El logro del objetivo de “salud para todos” –lema de la Conferencia Internacional sobre Atención Primaria de la Salud de Alma Ata, 1978–, depende del compromiso de considerar la salud como un derecho fundamental. En la Argentina, la Constitución Nacional de 1994 en su art. 75, inc. 22, otorga jerarquía constitucional a todos los tratados internacionales referidos al derecho a la salud suscriptos por nuestro país.
Un documento del grupo PAIS (Pacto Argentino por la Inclusión en Salud), organización interdisciplinaria de primer nivel enfocada en el sistema de salud, cuyo presidente es el doctor Adolfo Sánchez de León, expresa acertadamente: “La salud es un derecho inclusivo que se extiende no sólo a una atención médica oportuna y apropiada, sino también a los determinantes sociales de la salud (condiciones ambientales y laborales saludables). Otra importante organización de expertos en salud pública de imprescindible consulta y referencia es el Grupo Medeos, coordinado por el académico Jorge Neira. Se trata del capítulo de políticas públicas de salud del Foro para el Desarrollo de las Ciencias presidido por el doctor Miguel Ángel Secchi. En un documento emitido por el grupo Medeos se enfatiza: “Partimos de la premisa de que cualquier reforma o modificación sanitaria en la Argentina requiere del consenso previo de los actores del sector”.
¿Cómo debería estar constituida esta Agencia Nacional de Salud? La deberían integrar los representantes de todas las sociedades científicas del equipo de salud, de las instituciones universitarias de todas las profesiones que integran el equipo de salud, de las organizaciones de sanitaristas y economistas de la salud; de los directivos de las diferentes cámaras de financiadores e instituciones prestadoras de la salud, de las obras sociales, de las asociaciones gremiales del sector, de la industria vinculada a la salud y de las asociaciones de pacientes. Cada tema a tratarse merece y requiere la opinión de los actores directamente involucrados, para evitar el absurdo de que quienes deberían haber sido consultados se enteren con las decisiones ya consumadas. Esto ha generado múltiples marchas y contramarchas a lo largo de décadas.

.
La Argentina es un país federal en el cual las provincias no delegaron en el gobierno nacional las atribuciones vinculadas a la salud. Esto implica aspectos como el poder de policía sanitaria (habilitación de establecimientos) y la matriculación de médicos y demás profesionales del equipo de salud. En ese contexto de organización político-administrativa, el Cofesa, bajo la rectoría del ministro de Salud de la Nación, sería el interlocutor “político” imprescindible para interactuar con la Agencia Nacional de Salud. Las actuales autoridades nacionales han respetado el saludable ejercicio de reunirse periódicamente con el Cofesa. La interacción de este organismo político con la Agencia Nacional de Salud permitiría delinear políticas de Estado en salud de mayor consistencia que las eventuales políticas de gobierno en salud condicionadas por la coyuntura de cada administración política.
Diseñar políticas de Estado en salud significa disponer de una “hoja de ruta” que permita una planificación previsible a largo plazo y optimizar el uso de recursos. El “principio de escasez”, tal como nos enseñó Vasallo Stella, está íntimamente vinculado a un problema que excede nuestras fronteras, dado que los recursos en salud son limitados y “nunca serán suficientes para poder cubrir todas las necesidades”; por lo tanto, “la escasez obliga a priorizar las necesidades o metas para permitir la sustentabilidad del sistema”.
Es hora de disponer de un instrumento imprescindible en materia de toma de decisiones en salud. La futura Agencia Nacional de Salud, debería tener la posibilidad de generar en forma autónoma, iniciativas de consideración obligatoria por parte de la administración política de turno. Crear una Agencia Nacional de Salud sería un paso en la dirección correcta hacia un país previsible y desarrollado en el cual cada ciudadano tenga el cuidado de su salud garantizado y, sobre esa base, la posibilidad de concretar todas sus potencialidades. No hay nada más liberal que eso.

Fuente: lanacion.com.ar, 23/04/25
Más información:
DeepSeek y medicina
La pauperización médica en Argentina
Medicina prepaga: ni ángeles ni demonios
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Hacia un país sin médicos clínicos ni pediatras suficientes
Historia del Cuerpo Médico Forense de la Justicia Nacional
Medicamentos de venta libre y los riesgos de la automedicación

.
DeepSeek y medicina
abril 10, 2025
Por Roberto Borrone.
“La inteligencia consiste no solo en el conocimiento, sino también en la destreza de aplicar los conocimientos en la práctica” (Aristóteles). Luis Ignacio Brusco enfatiza en su magnífico libro Homo IA que el término “inteligencia” es heterogéneo y que mezcla muchas funciones (memoria, pensamiento deductivo, capacidades lingüísticas, capacidad visoespacial). Agreguemos a esto el concepto incorporado en 1995 por Daniel Coleman denominado “inteligencia emocional”. La Inteligencia artificial (IA) trata de imitar a la inteligencia humana en funciones como memoria, aprendizaje, resolución de problemas y toma de decisiones. Incluso muchos descreen que la empatía sea una de las limitaciones de la IA.

.
Ariel Torres enfatizó recientemente en LA NACIÓN (01/02/25), que una noticia tecno de alto impacto en el inicio de este año fue indudablemente la irrupción del modelo de lenguaje de inteligencia artificial (IA) DeepSeek generado por una pequeña empresa china, High Flyer, según su denominación en inglés y Haán Fang (Cuadrado Mágico), su nombre chino. El antecedente previo de impacto equivalente fue el desarrollo de la compañía Open AI cuando el 30 de noviembre de 2022 lanzó el ChatGPT. Un detalle sorprendente es que la startup china informó que sólo utilizó una fracción de los chips informáticos empleados por las empresas de IA. Los ingenieros de DeepSeek comunicaron que sólo necesitaron 2000 chips en lugar de los 16.000 o más utilizados por las compañías de IA preexistentes. (Cade Metz,The New York Times). En otras palabras, DeepSeek habría utilizado 8 a 10 veces menos de recursos de hardware especializado. La explicación disponible para esa novedad es que DeepSeek se basó en una metodología más eficaz para analizar los datos repartiendo el análisis entre varios modelos especializados de IA. Se lo denomina método de “mezcla de expertos” y habilita al modelo para decidir qué redes de procesamiento debe activar para cada tarea. El 20 de enero DeepSeek lanzó su modelo denominado DeepSeek R1. La información indica que R1 fue entrenado tomando como base el funcionamiento del Chatbot V3, de la misma startup china, mediante técnicas de aprendizaje por refuerzo ,donde a partir de las señales de retroalimentación que recibe (recompensa o penalización) el sistema ajusta su comportamiento. (http://es.wired.com)
Open AI ha expresado sus sospechas de que DeepSeek ha entrenado sus modelos estudiando los resultados de los modelos estadounidenses, mediante un proceso conocido como “destilación”. Se trata de una técnica prohibida expresamente en los términos de uso de sus modelos GPT. Vishal Yadav y Nikhil Pandley (Microsoft) se han referido a esto explicando que la destilación es un técnica diseñada para transferir los conocimientos de un gran modelo preentrenado (“el maestro”) a un modelo más pequeño (“el alumno”). Otro aspecto a destacar es que DeepSeek ha abierto su sistema de IA, esto significa que ha compartido el código informático con otras empresas e investigadores (“código abierto”) permitiendo que los desarrolladores trabajen de manera colaborativa. El código abierto está disponible para que cualquiera lo descargue y lo use.
El 5 de febrero le efectuamos un test a DeepSeek solicitándole que responda un cuestionario integrado por 45 preguntas médicas de la especialidad oftalmología. Se utilizó como fuente la bibliografía científica a la que habitualmente recurrimos para elaborar los exámenes de posgrado en la carrera de especialista de la Primera Cátedra de Oftalmología de la Facultad de Medicina de la Universidad de Buenos Aires (UBA) con sede en el Hospital de Clínicas. La novedad que incorporamos fue que el nivel de complejidad de los escenarios clínicos planteados en cada pregunta de este examen fue superior al utilizado habitualmente en nuestros exámenes. Otro rasgo singular de este examen fue que una proporción significativa de los escenarios clínicos planteados corresponde a síndromes sistémicos, es decir, enfermedades que, además del compromiso ocular, afectan a diferentes estructuras del organismo por lo que para su diagnóstico se requiere un profundo conocimiento tanto de oftalmología como de medicina en general. A DeepSeek se le solicitó emitir un diagnóstico para cada uno de los 45 casos clínicos planteados.
El resultado fue que DeepSeek respondió correctamente el 86 % de las preguntas (39/45). Las respuestas de DeepSeek a cada pregunta incluyó extensos párrafos en los que expresó todo el razonamiento que utilizó al valorar los síntomas, signos y resultados de estudios complementarios de cada caso clínico. En ese “razonamiento” DeepSeek emitió diagnósticos presuntivos y diagnósticos diferenciales hasta que finalmente llegó a su diagnóstico final. Un aspecto sorprendente es el lenguaje utilizado durante el razonamiento, simulando el escenario de estar interactuando con un colega experto en el tema, o la situación habitual de un ateneo clínico en una institución de salud. En la primera fase de sus respuestas, consistente en dar las respuestas con todo el “razonamiento” efectuado hasta llegar al diagnóstico final de las 45 preguntas, DeepSeek empleó 214 segundos, En la segunda fase de sus respuestas, realizada sin interrupción luego de la primera fase, DeepSeek ofreció un listado con sus 45 diagnósticos finales, tardando en total 14 segundos. En síntesis, tardó menos de 5 segundos para cada respuesta en la primera fase de respuestas con el razonamiento (4.75 segundos) y la tercera parte de 1 segundo (0.31 seg.) por cada respuesta en la segunda fase (sólo los diagnósticos).
Con el mismo examen fue testeado el modelo GPT4o de Open AI. El resultado fue que el 68 % de sus respuestas fueron correctas (31/45). En este caso el texto de las respuestas fue directamente el diagnóstico de cada caso clínico.
Un detalle interesante fue que DeepSeek y GPT4o coincidieron en 5 preguntas en sus respuestas incorrectas (sin coincidir en sus respectivas respuestas), es decir que en el 83 % de las respuestas incorrectas de DeepSeek (5/6), GPT4o también se equivocó. Se prestó especial atención a la construcción de las preguntas (planteo de casos clínicos) para minimizar un problema en lo que se denomina “prompt”, es decir, la instrucción o pregunta que se le hace a una herramienta de inteligencia artificial para que produzca algo.
Con el mismo examen fue evaluado un médico oftalmólogo con 25 años de experiencia en la especialidad y reconocido por su erudición superlativa en esta disciplina médica. Sus respuestas correctas correspondieron al 66 % de las preguntas (30/45). El tiempo que le demandó responder las 45 preguntas del examen fue de 49 minutos. Al finalizar calificó al examen como de alta dificultad.
La experiencia es ilustrativa en varios aspectos pero debemos considerar que es una “foto” circunstancial en el contexto de una tecnología que avanza con una dinámica sorprendent,e por lo que este “ranking” entre los modelos de inteligencias artificiales variará seguramente en muy poco tiempo (quizás cuando este artículo sea publicado). Valga la aclaración por las suspicacias que esto genera en el contexto geopolítico actual y la competencia tecnológica existente por la supremacía en IA.
.
Algunas reflexiones finales. No hay dudas respecto a la formidable herramienta que representa la IA para actuar cooperativamente con el médico al poner a su disposición su sorprendente capacidad para procesar una cantidad asombrosa de datos en forma instantánea. Ante la crisis actual que atraviesa la relación médico-paciente, la IA está abriendo la posibilidad para los médicos de humanizar nuestra práctica profesional poniendo el foco, además del conocimiento y las destrezas, en competencias como la empatía y el “criterio médico”, con una mirada holística del paciente. La sorprendente velocidad de estos avances tecnológicos me remite a una frase que repetía mi padre refiriéndose – hace ya muchos años-, a la brevedad de los viajes en avión cubriendo largas distancias: “el cuerpo llega antes que el alma”. Podríamos parafrasearla diciendo que cada novedad de esta revolución tecnológica liderada por la inteligencia artificial nos llega antes de recuperarnos del asombro que nos ha generado el último eslabón. A modo de epílogo, valga una advertencia: la fascinación por la tecnología no nos debe hacer olvidar el rol “humano” del médico ante el paciente.

Fuente: lanacion.com.ar, 03/04/25
Más información:
La pauperización médica en Argentina
Medicina prepaga: ni ángeles ni demonios
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Hacia un país sin médicos clínicos ni pediatras suficientes
Historia del Cuerpo Médico Forense de la Justicia Nacional
Medicamentos de venta libre y los riesgos de la automedicación

.
Medicamentos de venta libre y los riesgos de la automedicación
febrero 20, 2025
Por Roberto Borrone.
Según un antiguo mito, la medicina habría nacido cuando Apolo decidió que el Centauro Quirón enseñase a Asclepio, hijo del dios, a curar las enfermedades de los hombres, ya sea mediante “suaves fármacos”, “adecuadas incisiones” o también mediante una incipiente “dietética”. Estas fueron, en la antigüedad clásica, las tres orientaciones básicas de la actividad terapéutica.
Pharmakon es una palabra griega que significa “cura” o “veneno”. Esa oposición binaria (remedio vs. veneno) sigue vigente en la actualidad con los fármacos (medicamentos) que adquirimos en las farmacias. Aquel vocablo griego es un buen punto de partida para ejemplificar un concepto muy importante: un medicamento puede curar o dañar (incluso matar) y esas consecuencias extremas dependerán, entre múltiples causas, de lo racional de su indicación, de la concentración de la droga, de su posología, de su interacción con el organismo y con otras drogas, entre otros parámetros.
.
Los medicamentos de venta libre merecen un cuidadoso análisis en varios planos. De acuerdo con la definición de la página oficial del Ministerio de Salud/Anmat (Administración Nacional de Medicamentos, Alimentos y Tecnología Médica) –en consonancia con el artículo 35 del decreto 9763/64 reglamentario de la ley 16.463–, “la denominación de medicamentos de venta libre corresponde a aquellos productos destinados a aliviar dolencias que no exigen necesariamente en la práctica la intervención de un profesional médico. Además, por su forma, uso, condiciones, dosis prevista y su amplio margen de seguridad, este tipo de medicamentos no entrañan ningún tipo de peligro para los consumidores”.
Luego de que el Ministerio de Salud de la Nación le encomendara a la Anmat (resolución 284 / 24) la revisión de la condición de venta –cuando corresponda– de productos que cumplan con niveles comprobados de calidad, seguridad y eficacia, y que no hayan registrado efectos adversos graves al menos durante los últimos 5 años, una serie de disposiciones de la Anmat durante 2024 autorizó la condición de “venta libre” para algunos medicamentos cuya dispensa se efectuaba “bajo receta”. Cabe aclarar que el procedimiento de la Anmat en todas estas disposiciones fue exhaustivo y acorde con la normativa vigente. Pero este escenario nos conduce al primer plano del análisis. La compra de un medicamento de venta libre se produce, en general, en un contexto definido por una palabra: automedicación. El paciente tiene un síntoma y su objetivo es resolverlo (“apagarlo”) sin consulta médica previa. Esto nos lleva a reflexionar sobre la significación de los síntomas en medicina. El dolor es una señal de alarma subjetiva que nos envía nuestro organismo y que puede obedecer a múltiples causas. “Apagando” el síntoma no estamos resolviendo la causa que lo origina. Este razonamiento es aplicable a otras situaciones, por ejemplo, la sensación de ardor digestivo, cefalea, mareos, cólicos abdominales, etc. Por otra parte, los signos son alteraciones visibles, como lo es un ojo inflamado (“ojo rojo”) o una anormalidad en la piel. Son la expresión objetiva de un proceso patológico. Intentar resolver síntomas y signos, sin conocer la causa que los origina podría llevar a consecuencias no deseadas. Hay quienes esgrimen el argumento de que se apela a la automedicación responsable basada en la información al usuario, por intermedio de prospectos claros, o la orientación del farmacéutico al momento de la compra del medicamento de venta libre. ¿Es aplicable esto a nuestra idiosincrasia?
Un razonamiento frecuente del consumidor de medicamentos de venta libre es que si la automedicación lo alivió anteriormente, ¿por qué no repetirla ante la reaparición del mismo síntoma? En cuanto al hábito de leer el prospecto, según una encuesta de la Fundación UADE, 3 de cada 10 lo leen a veces y una proporción similar (28%) no lo hace nunca. Está muy claro que la posibilidad de la automedicación facilitada mediante el incremento de medicamentos de venta libre aleja en muchos casos al paciente de la consulta médica oportuna. Este es el punto central del primer plano del análisis. Un escenario frecuente, por ejemplo en gastroenterología, es la consulta tardía del paciente con patologías tumorales avanzadas. Pacientes que han perdido la oportunidad de un diagnóstico precoz al “distraerse” durante mucho tiempo “apagando síntomas” con la automedicación y perdiendo su ventana de oportunidad terapéutica óptima. La insistente propaganda de medicamentos en los diferentes medios de comunicación contribuye decididamente a estos escenarios. Lo ha expresado claramente el Dr. Carlos Damín (profesor titular de Toxicología de la UBA y director del Hospital Fernández): “La publicidad banaliza los fármacos y los transforman en un producto del mercado”.
.
Para concluir este primer punto del análisis, con la automedicación sistemática podemos enmascarar una patología grave y perder la oportunidad de un diagnóstico precoz.
El segundo punto tiene que ver con que “los medicamentos no son golosinas” (como muy gráficamente lo expresaba una campaña del Colegio de Farmacéuticos de la provincia de Santa Fe). Esto nos lleva a conceptos básicos de la farmacología. En todo medicamento se deben considerar: 1) sus indicaciones precisas (lo cual requiere un diagnóstico certero); 2) la concentración de la droga óptima para cada paciente (que varía según edad, peso y patología); 3) la posología (cuántas veces por día se debe administrar y cuál es la vía de administración); 4) sus contraindicaciones; 5) sus posibles efectos adversos, y 6) las consecuencias de su interacción con otros medicamentos que el paciente esté eventualmente recibiendo. Este último aspecto es muy importante y en un contexto de automedicación habitualmente no es tenido en cuenta. El consumo de un medicamento nuevo puede interferir en la acción de otros medicamentos que se estén consumiendo, por ejemplo, disminuyendo su absorción y por lo tanto reduciendo el efecto terapéutico, o por el contrario aumentado su biodisponibilidad con el riesgo de aumentar la posibilidad de efectos adversos. Desde el comienzo de la década del 80 diversas investigaciones han reportado una asociación entre insuficiencia renal y el uso de ciertos analgésicos y antiinflamatorios no esteroides. La conclusión de este segundo punto del análisis es que la salud e incluso la vida pueden ser puestas en riesgo por la automedicación.
El tercer punto para analizar no se enfoca en un tema estrictamente médico-asistencial pero está vinculado a la economía de la salud y su importancia no es menor. Un medicamento de venta libre carece del descuento de la obra social o de la empresa de medicina prepaga. Además le “ahorra” al financiador del sistema de salud el costo de una consulta médica y de eventuales estudios complementarios. La contracara es que un diagnóstico tardío o un efecto adverso generará un gasto mayor que el “ahorrado” inicialmente por el sistema. ¿Es un simple tema actuarial? ¿El riesgo no debe ser considerado por ser infrecuente?
El cuarto punto del análisis tiene que ver con otro aspecto de la economía de la salud. ¿Cuánto representa en cantidad de unidades vendidas y en facturación el conjunto de ventas de medicamentos de venta libre? Detrás de este tema se moviliza una cantidad de dinero muy significativa que surge de “pagos de bolsillo” por parte del consumidor. Según un informe de la Secretaría de Política Económica del Ministerio de Economía de 2022, la participación de los medicamentos de venta libre era del 27% según millones de unidades vendidas y representaba el 11% de la facturación total de la industria farmacéutica. La Cámara Industrial de Laboratorios Farmacéuticos Argentinos (Cilfa) presenta cifras similares, y según la Confederación Farmacéutica Argentina (COFA) uno de cada cuatro medicamentos que se venden en las farmacias argentinas es de venta libre. El Ministerio de Salud de la Nación y la Anmat han efectuado el procedimiento correcto previo al cambio en la condición de venta de una serie de medicamentos. El tema es tener una mirada panorámica sobre las implicancias directas y fundamentalmente indirectas de todo lo que propicie la automedicación (venta libre y publicidad).
Como conclusión, no hay dudas de que la accesibilidad se optimiza con los medicamentos de venta libre ante un escenario de un sistema de salud colapsado tanto en la consulta por guardia como en la programada. Pero accesibilidad y racionalidad son dos términos de una ecuación que, disociados en un contexto de automedicación, pueden generar riesgos muy serios para la salud.

Fuente: lanacion.com.ar, 06/01/25
Más información:
La pauperización médica en Argentina
Medicina prepaga: ni ángeles ni demonios
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Hacia un país sin médicos clínicos ni pediatras suficientes
Historia del Cuerpo Médico Forense de la Justicia Nacional
.
.
Medicina prepaga: ni ángeles ni demonios
enero 6, 2025
Por Roberto Borrone.
John Quincy Archibald y su esposa, Denise, presencian cómo su hijo Michael se desploma en un partido de béisbol en Chicago y lo trasladan inmediatamente al hospital. Después de una serie de estudios, el Dr. Raymond Turner y Rebecca Payne, la administradora del hospital, informan a John que su hijo tenía una patología cardíaca severa y que morirá si no se somete a un trasplante. El procedimiento es muy costoso: US$250.000, con un pago inicial de US$75.000 requerido para incluir el nombre de Michael en la lista de receptores de órganos. John les dice que contaba con un seguro, pero después de revisar su póliza le explican que, debido a que la compañía para la que trabajaba redujo a John su turno de trabajo, su seguro de salud había cambiado y la nueva póliza no cubría la cirugía, lo que obligaba a John y a Denise a conseguir los US$75.000. La familia intenta recaudar el dinero, pero solo logra obtener un tercio del monto necesario. El hospital, ante la falta del pago requerido, planea dar el alta a Michael. Una indignada y angustiada Denise insta a John a hacer algo. En un intento desesperado por evitar la muerte de su hijo, John entra a la sala de emergencias del hospital con una pistola, toma a once rehenes y exige que el nombre de su hijo sea incorporado en la lista de receptores.
Con el transcurrir de las horas se establece una relación empática entre los rehenes y este padre angustiado, quien también respeta la necesidad de atención médica de ellos. John acepta liberar algunos rehenes para que se agregue el nombre de su hijo a la lista. En paralelo a la tensa negociación, el jefe de policía autoriza que un francotirador del grupo policial de élite (SWAT) se introduzca en el hospital. John logra aprehenderlo y lo utiliza como escudo humano al salir junto a él a la vista de un gran número de oficiales que le apuntan con armas y una multitud que lo apoya. John exige que su hijo sea llevado a la sala de emergencias. La policía acepta su solicitud. Una vez que llega su hijo, John revela a los rehenes su intención de suicidarse para que su corazón sea utilizado para salvar a su hijo. Convence al Dr. Turner para que realice la operación, y dos de los rehenes son testigos de su decisión. John se despide de Michael por última vez, entra en el quirófano y carga una bala en el arma. Esto demuestra que su pistola no estaba cargada y que nunca tuvo la intención de matar. John aprieta el gatillo, pero el seguro lo bloquea. En esos segundos decisivos su esposa se entera de que una donante fue trasladada al hospital para la ablación de órganos y evita que John se suicide. Liberados el resto de los rehenes, a Michael se le efectúa el trasplante exitosamente. Después de observar el procedimiento con Denise, John es puesto bajo custodia policial. La historia se convierte en objeto de un debate nacional sobre la calidad y accesibilidad de los seguros privados de salud y la atención médica. Tiempo más tarde, luego del juicio John es absuelto de los cargos de intento de asesinato, pero se lo condena por la toma de rehenes.
Este es el argumento resumido de la película John Q., estrenada en 2002 y protagonizada magistralmente por Denzel Washington, bajo la dirección de Nick Cassavetes.
.
Veintidós años después, en diciembre de 2024, los medios informan sobre el asesinato en Manhattan de Brian Thompson, el máximo directivo de una de las principales empresas gerenciadoras y aseguradoras de medicina privada de los Estados Unidos (United Healthcare). El homicida, Luigi Mangione, un joven de 26 años, licenciado en informática por la Universidad de Pensilvania, dejó un mensaje críptico con palabras muy significativas en la munición encontrada: “delay” (retrasar), “deny” (negar) y “depose” (deponer). Estas palabras fueron inmediatamente vinculadas con la estrategia comercial de las compañías de seguros de salud privados ante la necesidad de determinadas prestaciones médicas por parte de sus afiliados. Se las menciona como la estrategia de las tres “d” de estas compañías en las que el núcleo es el negocio financiero. El homicidio quedó envuelto en una inesperada reacción de grupos de ciudadanos que expresaron en las calles su disconformidad con la estrategia comercial de sus compañías de seguros de salud privados. El asesino se había convertido inesperadamente en una suerte de “vengador” de los abusos de esas compañías. Según un artículo de CNN, “el asesinato desató lo que algunos observadores describen como la ira y frustración acumuladas de los estadounidenses con la industria del seguro de salud de la nación”. Según otro artículo de BBC News, Mangione tenía un manifiesto de tres páginas escrito a mano que incluía quejas contra el sistema de salud en los Estados Unidos.
.
¿Qué reflexiones podemos hacer sobre la atención de la salud gerenciada por empresas? Las empresas de medicina prepaga (en Argentina) son emprendimientos comerciales con fines de lucro y no hay nada condenable en esto en tanto y en cuanto la calidad de sus servicios sea irreprochable, al igual que el cumplimiento de sus obligaciones contractuales con sus afiliados. Ninguna empresa de medicina prepaga obliga a nadie a afiliarse y tampoco obligan a los médicos a integrar sus cartillas de prestadores. Sus prestaciones tienen la suficiente calidad como para ser elegidas por mucha gente, aunque implique un gran esfuerzo en la economía familiar y a pesar del evidente deterioro de sus servicios en los últimos años y los crecientes reclamos. La inexistencia de una alternativa equivalente apuntala dicha adherencia. Respecto de los profesionales, las empresas de medicina prepaga no son responsables de la debilidad de los médicos para defender sus honorarios en la relación contractual. Mano de obra profesional de alta calificación a bajo costo no es lo que abunda en otras áreas de la economía.
Las polémicas en torno a la desregulación de las cuotas han desnudado el verdadero núcleo del problema: la medicina prepaga es para 6 a 7 millones de argentinos (14% de la población) una opción a la que se aferran en muchos casos en forma desesperada ante la alternativa de lo que consideran quedar “a la intemperie”. El sistema público de salud de financiación estatal no es considerado una opción “elegible” por el segmento de afiliados a la medicina prepaga. Esto merece una observación: son numerosas las instituciones de salud públicas que, a pesar del abandono del Estado, logran brindar un servicio digno gracias al esfuerzo y el profesionalismo del equipo de salud. Pero el “heroísmo” de los profesionales no es suficiente.
¿Qué certezas tenemos, hasta el momento, con la nueva administración en materia de salud? La desregulación, la libre elección de la obra social o la prepaga, la eliminación de triangulaciones e intermediaciones parasitarias y la auditoría de obras sociales son algunos de los principios y acciones rectoras. Otra de las certezas es que la orientación es respetar el “federalismo sanitario”. La idea transmitida es un Ministerio de Salud de la Nación concentrado en una función de rectoría y todas las instituciones asistenciales públicas quedando en la órbita provincial o municipal, según cada caso. El problema es que hay una gran disparidad entre las provincias respecto de sus recursos disponibles. Una reflexión al respecto: evitemos que la inequidad siga estando generada (ente otras razones) por el código postal de cada paciente, en el sentido de que la calidad prestacional esté determinada por el lugar de residencia.
El otro subsistema de salud –la seguridad social–, constituido por las obras sociales, tiene también sus luces y sus sombras. Allí existen “islas” de una solidaridad segmentada en la que la calidad prestacional está vinculada al poder económico de cada rama de actividad (en el caso de las obras sociales sindicales). Sería injusto generalizar desacreditando su funcionamiento. Hay obras sociales que funcionan bien. Paralelamente está germinando la idea de los seguros de salud provinciales.
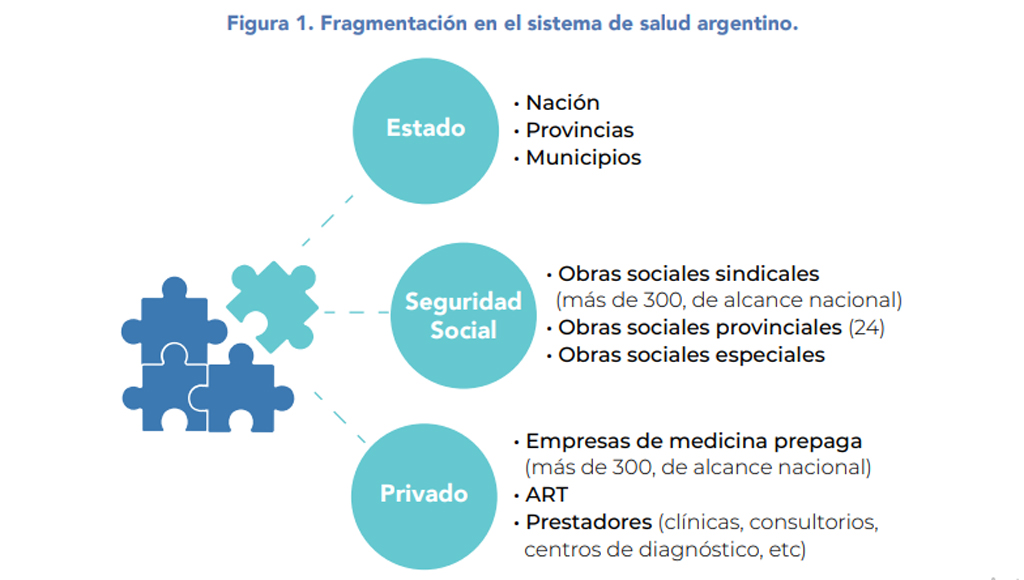
.
Una reflexión final: el Estado nacional no puede retirarse de su obligación de garantizar un sistema público de salud de calidad en todo el país. Sobre la base de esa columna vertebral, los otros subsistemas podrían perfectamente convivir y armonizar sus servicios. Un modelo a imitar para el subsistema público podría ser, por ejemplo, el de Costa Rica, con redes integradas de instituciones asistenciales. En el caso específico de la medicina prepaga, lo razonable sería que fuera una opción complementaria (de un sólido sistema público) y dejar de ser una opción “desesperada” ante la ausencia de alternativas “elegibles”. Un escenario virtuoso en una economía liberal de mercado requiere la existencia de competencia. No hay virtud cuando se “pesca en la pecera”.

Fuente: lanacion.com.ar, 06/01/25
Más información:
La pauperización médica en Argentina
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Hacia un país sin médicos clínicos ni pediatras suficientes
Historia del Cuerpo Médico Forense de la Justicia Nacional
.
.
Hacia un país sin médicos clínicos ni pediatras suficientes
octubre 31, 2024
Por Roberto Borrone.
Estamos ante una realidad inocultable: hay una proporción creciente de jóvenes profesionales que se inclinan por especialidades que ofrecen potencialmente mejor remuneración y mejor calidad de vida
.
Estamos transitando un preocupante camino hacia un escenario sin médicos clínicos ni pediatras suficientes para satisfacer la demanda.
Al analizar los datos del reciente concurso de 2024 para el ingreso a las residencias médicas surgen evidencias muy claras respecto de las especialidades elegidas por los aspirantes. Estos datos no hacen más que confirmar la tendencia que se venía observando en los últimos años.
Se trata de un fenómeno que ocurre también más allá de nuestras fronteras. Un reciente artículo de Katherine Jordan titulado “Where are all the pediatricians?” (¿Dónde están los pediatras?) fue publicado en la prestigiosa revista oficial de la Asociación Médica Americana –EE.UU.– y citado por el dr. Edgardo Flamenco en la plataforma médica Intramed. Paralelamente, 4 años atrás, fueron muy impactantes los datos presentados por el Dr. Pedro Silberman y colaboradores en un artículo publicado durante la pandemia del Covid-19 en la Revista Argentina de Salud Pública, en el cual se expresaba que “de los 181.189 médicos en actividad en la Argentina, quienes se desempeñan en una especialidad relevante para el tratamiento del Covid-19 representan solo el 8 % (14.460 médicos)” y de los 3078 médicos residentes que en 2020 se desempeñaban en residencias financiadas por el Ministerio de Salud de la Nación, solo el 13,8 % (427 profesionales) estaban recibiendo formación en una especialidad relevante para la pandemia. Con este marco de situación podemos sumergirnos en datos muy recientes del examen único de 2024 para el ingreso a las residencias. Es el concurso más importante desde el aspecto cuantitativo para el ingreso a las residencias médicas en la Argentina. ¿Qué conclusiones podemos sacar de su análisis ? ¿Qué datos de interés nos aporta cotejarlo con el mismo examen de 2018?
En el análisis desagregado surge que la proporción de aspirantes argentinos descendió del 80,88% (2018) al 67,29% (2024): los médicos aspirantes a las residencias nacidos en el exterior crecieron de un 19,12% en 2018 (1064/5566) a un 32,71% en 2024 (2292/7007). ¿Qué porcentaje de esos médicos extranjeros, al terminar la residencia, regresan a sus respectivos países –donde tienen sus familias y reciben mejor remuneración–? Es razonable intuir que un porcentaje importante de los médicos extranjeros que adquieren su entrenamiento en las residencias argentinas luego no ejercerán en el país. Esto no implica ningún juicio de valor respecto de los colegas extranjeros que se especializan en la Argentina. Los cinco países de nacimiento de los aspirantes extranjeros a las residencias en el concurso de 2024 con mayor peso cuantitativo fueron, en orden porcentual decreciente: Ecuador, 11,77%; Colombia, 7,78%; Bolivia, 7,44%; Brasil, 2,21%, y Venezuela, 1,58 %. En 2018 Ecuador se ubicaba en el tercer lugar (2,41%) y en la quinta posición en lugar de Venezuela se ubicaba Perú (0,68%). Las instituciones formadoras (facultades de Medicina) de los aspirantes que rindieron el examen de 2024 fueron estatales argentinas en un 53,10%; extranjeras, 30,40%, y privadas argentinas, 16,40%. Respecto del género de los aspirantes de 2024, las colegas representaron un 62,75%, consolidando la tendencia hacia la feminización de la medicina. Respecto de la preferencia de especialidad por parte de los aspirantes cuando se inscriben para el concurso de ingreso a las residencias, los datos muestran una preocupante tendencia.
.
Las 15 especialidades más elegidas por los médicos aspirantes argentinos en el examen único de 2024 fueron: anestesiología (11,81%), cirugía general (9,01%), pediatría (8,80%), clínica médica (8,46%), tocoginecología (8%), cardiología (6,94%), oftalmología (5,90%), ortopedia y traumatología (4,94%), diagnóstico por imágenes (4,88%), psiquiatría (4,16%), medicina general y/o familiar (3,90%), dermatología (3,54%), terapia intensiva (2,16%), neurocirugía (1,87%) y neurología (1,76%). Las especialidades más elegidas por los médicos aspirantes extranjeros fueron –en orden decreciente de frecuencia–: cirugía general, ortopedia y traumatología, diagnóstico por imágenes, dermatología, pediatría, anestesiología, cardiología, tocoginecología, otorrinolaringología, clínica médica y urología.
Es muy notoria la escasa diferencia porcentual en las preferencias entre las grandes especialidades clínicas y el resto de las especialidades teniendo en cuenta que la demanda en atención primaria es abrumadoramente mayor para la clínica médica, la medicina general y/o familiar y la pediatría. Esto se refleja muy claramente al comparar los cargos ofrecidos en el concurso de 2024 (primera cifra) versus los exámenes rendidos para ocupar esos cargos (segunda cifra): pediatría, 760/514; clínica médica, 613/443; medicina general y/o familiar, 415/187; tocoginecología, 333/466; cirugía general, 304/639; terapia intensiva, 256/138; ortopedia y traumatología, 246/427; cardiología, 204/425; anestesiología, 203/647; psiquiatría 201/238; diagnóstico por imágenes, 172/411; emergentología, 92/42; oftalmología, 86/334; anatomía patológica, 71/57; urología, 54/173. Se trata de un listado parcial, con las especialidades con mayor oferta de cargos.
Una inferencia ante estos datos contundentes es que los aspirantes prefieren las especialidades que tienen una o más de las siguientes características: que sean especialidades quirúrgicas; en el caso de las especialidades clínicas, prefieren aquellas en las que el médico especialista tiene la posibilidad de efectuar estudios complementarios que requieren equipamiento, y/o especialidades con prácticas que buscan objetivos estéticos. Ante esos datos, decidí cotejar “en el terreno” esa tendencia. Al finalizar mi clase inaugural en la Cátedra de Oftalmología en el Hospital de Clínicas (UBA), les pregunté a los alumnos qué especialidad iban a elegir. Es importante destacar que nuestra asignatura se cursa en el último año de la carrera. De los 70 alumnos presentes solo el 7% manifestó que va a optar por clínica médica y el 4%, por pediatría.
.
Estamos ante una realidad que es inocultable: hay una proporción creciente de médicos aspirantes a las residencias que se inclinan por especialidades que ofrecen potencialmente una mejor remuneración del trabajo profesional y, en muchos casos, una mejor calidad de vida. Los datos de las preferencias de los aspirantes extranjeros comparten esa tendencia.
No hace mucho, en estas páginas, había definido la consulta médica como “la cenicienta de la medicina”. El punto es que la dramática desvalorización social y económica del acto médico más trascendente –la consulta médica– ha determinado un alejamiento de las jóvenes generaciones de médicos respecto de especialidades donde precisamente la consulta médica es la única prestación. Este es el caso de la clínica médica, la medicina general y/o familiar, y la pediatría.
Se dice, con justificada insistencia, que tener datos confiables es esencial para poder planificar. Los datos que nos ofrece el Observatorio Federal de Talento Humano en Salud del Ministerio de Salud de la Nación son un insumo vital para elaborar políticas públicas de salud. A partir de estos datos se deberían implementar estrategias creativas para estimular la elección de esas especialidades críticas. En esa línea de acción, el Ministerio de Salud de Mendoza promovió el dictado de la ley 9526, titulada “Sistema provincial de residencias formativas”, cuya reglamentación fue publicada recientemente en el Boletín Oficial. Uno de los objetivos de esta ley es intentar revertir la falta de profesionales en determinadas especialidades básicas, como pediatría. El instrumento descripto en la ley es crear “becas formativas diferenciales” para promover –mediante una remuneración significativamente mayor respecto de las residencias de otras especialidades– la elección de residencias críticas por parte de los médicos jóvenes. Sería importante también considerar la vida profesional luego de la residencia para que quienes elijan esas especialidades tengan también un escenario profesional adecuado, desde lo económico y desde la calidad de vida. Debemos urgentemente corregir la tendencia que nos muestran los datos para evitar que, en un futuro cercano, lograr un turno con un médico clínico o un pediatra confiable se convierta en un penoso desafío.

Fuente: lanacion.com.ar, 08/10/24
Más información:
La pauperización médica en Argentina
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Historia del Cuerpo Médico Forense de la Justicia Nacional
.
.
La pauperización médica en Argentina
julio 5, 2024
Por Roberto Borrone.
Peligrosas consecuencias de la pauperización médica
¿Por qué debería preocupar a la sociedad que los profesionales de la medicina estén sometidos a un proceso de empobrecimiento?, porque se está gestando un problema de extrema gravedad en la atención.
En los últimos meses hemos leído y escuchado reiteradamente la expresión “abuso de posición dominante” referida a las controversias y consecuencias generadas por la desregulación de diferentes áreas, entre otras, la salud. Cabe rescatar el concepto de “posición dominante” como reflejo de una asimetría de poder al momento de establecer, por ejemplo, condiciones contractuales de trabajo. Los médicos, sea cual fuere el subsistema de salud (público, seguridad social –obras sociales– o medicina prepaga), invariablemente se enfrentan a una “posición dominante” que los ubica en condiciones laborales muchas veces inaceptables.
Paralelamente, existe un factor de trascendente importancia en el tema, que consiste en la culposa y contradictoria relación de los médicos con el dinero. Me refiero al “atavismo” cultural que se remonta al principio de los tiempos de la medicina, cuya traducción –aún vigente– es la figura sacerdotal del médico. Este simbolismo del ejercicio profesional de la medicina como un “apostolado” ha sido sumamente útil para quienes disponen de alguna “posición dominante” ante los médicos en sus diversos escenarios laborales. Los médicos, encandilados con la idea de una imaginaria profesión liberal (degradada desde hace mucho), han caído en esa trampa psicológica. Esto ha conspirado contra su derecho a desarrollar la profesión en condiciones acordes con la exigente preparación y la superlativa responsabilidad de su labor. Toda actividad médica que tuviera una pincelada de inquietud “gremial” fue durante décadas vista, por los propios médicos, como “vergonzante”, ubicada en las antípodas de la imagen profesional esperable. Este escenario configuró una “tormenta perfecta”: los médicos interactuando con quienes ejercen “posiciones dominantes” y al mismo tiempo enfrentando sus propias contradicciones e inhibiciones conductuales. La sociedad (los empleadores de los médicos, intermediarios y pacientes) siempre exigió a los médicos ajustarse a la figura del buen samaritano, tan presente en el inconsciente colectivo.
En un reciente editorial de La Nación (“Los costos ocultos de la salud privada”) se enumeran “los desafíos para financiar la salud de la población”. Se describe, en esa categoría: “El avance de las tecnologías médicas, fármacos, dispositivos, procedimientos para el diagnóstico, la rehabilitación y las prácticas defensivas por la amenaza legal”. Esa enumeración es absolutamente fiel a la realidad. Lo destacado es que el rubro honorarios profesionales es mencionado, con todo acierto, como la variable de ajuste ante cada crisis
¿Por qué debería preocupar a la sociedad que los médicos estén sometidos a un proceso de pauperización? Las consecuencias de la degradación de las condiciones laborales de los médicos ya son más que evidentes e incluso medibles. Con una finalidad didáctica las denomino “la crisis médica de la triple C”: crisis de cantidad, crisis de calidad y crisis de confiabilidad. La crisis de cantidad se evidencia en un hecho impensado hasta hace pocos años. En los concursos de residencias médicas no se cubren las vacantes disponibles en especialidades médicas críticas como pediatría, neonatología, clínica médica, medicina familiar, terapia intensiva, anatomía patológica, nefrología y psiquiatría infanto-juvenil. El principal motivo, incluso evaluado en encuestas, es la poca rentabilidad y la agobiante exigencia que implica el ejercicio de esas especialidades. La Sociedad Argentina de Pediatría y otras sociedades médicas científicas vienen advirtiendo sobre las consecuencias claramente previsibles de esta situación.
La crisis de cantidad tiene, en los últimos años, un nuevo condimento: los médicos extranjeros que se especializan en nuestras residencias (uno de cada tres médicos de los que se postularon en 2023) ya no se quedan a ejercer en nuestro país, debido a que en sus países de origen la remuneración es nítidamente mejor. A esto hay que sumar la creciente emigración de médicos especialistas argentinos en su búsqueda de mejores condiciones laborales. Muchas guardias ya no disponen de determinados especialistas durante las 24 horas. Veamos qué significa la crisis de calidad. Un porcentaje creciente de médicos recibidos en nuestras facultades de Medicina están optando por no incorporarse a una residencia médica (el mejor sistema de entrenamiento para formarse en una especialidad). Para las 4930 vacantes que se ofrecieron en 2023 en el examen único de ingreso a las residencias médicas hubo 4295 postulantes. Se estima que un 30% de los egresados de las facultades de Medicina finalmente no se incorporan a las residencias. La relación entre el número de postulantes que finalmente rindieron y el cupo ofrecido en el examen único en las especialidades críticas es la siguiente: pediatría y especialidades articuladas, 491/841; clínica médica, 433/683; medicina general y/o medicina de familia, 180/479; terapia intensiva, 123/280. Las especialidades clínicas en las que la única prestación es la consulta son las menos elegidas debido a los magros ingresos. (Fuente: Observatorio Federal de Talento Humano en Salud. Ministerio de Salud de la Nación).
¿Cuál es el motivo que lleva a nuestros jóvenes colegas a tomar esta preocupante decisión de no formarse en una residencia? Nuevamente el motivo fundamental es la baja remuneración, sumada a las condiciones hostiles de trabajo. La crisis de calidad también se verifica en médicos ya egresados de las residencias que al enfrentarse a un deterioro progresivo de sus remuneraciones (sueldos y honorarios) se ven obligados a incorporarse a la vorágine agotadora del pluriempleo. En ese contexto, no les queda margen de tiempo (ni energías) para la educación médica continua que exige nuestra profesión para mantenernos actualizados. Otra consecuencia es la sobrecarga de trabajo en los servicios hospitalarios en las especialidades críticas, al mermar el número de profesionales en ellas. Todo este panorama conspira claramente contra la calidad de la prestación.
Respecto de la crisis de confiabilidad, se trata de algo muy delicado, dado que erosiona los aspectos éticos de nuestra profesión. La honestidad intelectual al abordar este tema obliga a admitir que algunos profesionales, ante esta situación laboral tan adversa, apelan a estrategias y/o prácticas “compensatorias” claramente reprochables, como la sobreprestación y alianzas comerciales encubiertas, entre otras.
En síntesis, están muy claras las razones por las cuales la sociedad y sus líderes deberían preocuparse por este tema. Lo que ha ocurrido en las últimas décadas, con todas las administraciones, es que los médicos no figuramos en ninguna agenda política porque evidentemente no movemos “el amperímetro” del interés político. Tampoco podemos los médicos esperar demasiado de la sociedad, agobiada desde hace mucho por otras preocupaciones, pero también impregnada por aquella imagen cultural del buen samaritano a quien, a diferencia de otros profesionales, se le exige cumplir con su “apostolado” sin otras consideraciones.
¿Quiénes deberían liderar el cambio que requiere evitarle a la sociedad esa triple crisis de cantidad, calidad y confiabilidad de la medicina? La respuesta son las sociedades médicas científicas, que urgentemente deben involucrarse activamente en estos temas referidos al ejercicio profesional. Algunas de ellas ya lo están haciendo (pero aún en un plano discursivo). Un gran número de estas sociedades fueron fundadas hace 100 años, cuando el escenario del ejercicio profesional de la medicina era muy distinto y el acceso a la información científica no tenía la fluidez que permite la tecnología actual. Por eso sus estatutos solo estaban enfocados en temas científicos y académicos. Ha llegado el momento de aggiornarse para, además de lo científico, ocuparse de los nuevos desafíos laborales que implica el ejercicio de la medicina.
La pauperización de los médicos está gestando un problema de extrema gravedad en la atención de la salud en todos los subsistemas. A los gobiernos este tema no les interesa, la sociedad está angustiada por otras cuestiones y los médicos no encontramos aún una forma eficaz de canalizar esta preocupación. Todos los argentinos deberíamos preguntarnos: ¿quién cuidará nuestra salud en un futuro cercano?
*****
─El Dr. Roberto Borrone es Profesor consulto de la cátedra de Oftalmología de la Facultad de Medicina de la Universidad de Buenos Aires (UBA). Hospital de Clínicas. Doctor en Medicina (UBA).
Fuente: La Nación, 21/05/24
Más información:
Cambios en el Sistema de Salud Argentino
.
.
El ajuste en la Universidad de Buenos Aires
abril 17, 2024
‘Motosierra’ y ‘licuadora’ en la UBA, un grave error
Por Roberto Borrone.
.
Nadie con honestidad intelectual puede negar la imperiosa necesidad que tiene nuestro país de emprender un cambio estructural profundo. El resultado de la segunda vuelta electoral de noviembre reflejó contundentemente esa voluntad expresada por gran parte de la ciudadanía. Paralelamente, la mejor forma de ayudar a un gobierno es advertirle a tiempo de sus errores. Es imprescindible que la actual administración genere un país desarrollado y previsible. Es un rasgo muy valorable aprender de los propios errores y una evidencia de humildad y de sabiduría hacerlo. Está muy claro que las dos herramientas básicas del Gobierno para lograr sus objetivos “de primera generación” son la ‘licuadora’ y la ‘motosierra’. Me permito la licencia de no emplear términos más “académicos” en virtud de su consolidada instalación en el vocabulario cotidiano de los argentinos. Los resultados y/o consecuencias del uso de todo instrumento o herramienta dependerán del criterio y/o la pericia de quien los aplique. Siguiendo con la imagen de la motosierra como instrumento para eliminar gastos no justificables en la búsqueda de eficiencia, lo esperable no es un revoleo de la herramienta (efectivo como imagen de campaña, pero inapropiado cuando se ejerce la gestión), sino un manejo efectuado con precisión quirúrgica luego de un minucioso análisis previo.
.
Aquí llagamos al núcleo. ¿Es razonable someter a la Universidad de Buenos Aires (UBA) a un ahogo presupuestario? La UBA es una institución cuyo enorme prestigio excede claramente nuestras fronteras. Es motivo de genuino orgullo para los argentinos. Su ilustre pasado, su vital presente y lo que representa para un futuro basado en la “inteligencia como política de Estado” hacen incomprensible este grosero error. Nadie duda de que toda institución es perfectible, pero el camino para subsanar sus eventuales fallas son los controles objetivos de gestión y/o auditorías irreprochables.
¿Qué significa la UBA? ¿Cuál es su trascendencia en la educación universitaria y en el ámbito de la investigación e incluso en el ámbito de la salud? Un paneo sobre información oficial y con datos concretos nos permite tomar conciencia de la trascendental importancia que tiene la UBA para cualquier proyecto de gobierno que tenga como objetivo insertar a la Argentina en el mundo del desarrollo. Un mundo que prioriza la “riqueza del conocimiento”. Toda universidad debe ser evaluada en dos planos: el presupuesto universitario (cuánto gasta y en qué gasta) y sus resultados cuantificables en cuanto a la labor docente, la investigación y, en el caso de la UBA, su labor asistencial (hospitales universitarios). El presupuesto universitario en el caso de la UBA tiene tres destinos: salarios del personal (docentes y no docentes), gastos de funcionamiento y programas especiales.
.
Respecto de los “gastos de funcionamiento”, consisten en los recursos que la universidad necesita para pagar los servicios y el mantenimiento que le permita tener en buenas condiciones sus aulas y laboratorios (limpieza, seguridad, conectividad, seguros, insumos). Los gastos de funcionamiento quedaron congelados al prorrogarse el presupuesto 2023 (elevado al Congreso nacional en septiembre de 2022). Esto representa un atraso –por la inflación acumulada– no inferior al 270 %. El aumento otorgado –y solamente para estos gastos– es del 70%.
Respecto de los salarios docentes y no docentes, la pérdida de su poder adquisitivo es notoria. La información institucional refiere una pérdida del 36,7% frente a la inflación del último trimestre. Los “programas especiales” están referidos a grandes obras de infraestructura y financiación de investigaciones, entre otros rubros. Es fundamental resaltar de qué estamos hablando cuando nos referimos a la UBA. A grandes rasgos, los aspectos más destacados son los siguientes: la UBA es la universidad más importante de la Argentina; está ubicada entre las cinco mejores universidades de América Latina según los principales rankings universitarios (el ranking QS Global, Shanghai Ranking y el Ranking Center for World University); se ubica entre las 100 mejores universidades del mundo de acuerdo con el prestigioso ranking QS.
Respecto de su “eficiencia” (tema tan enfocado en los tiempos que corren), la UBA ha logrado ubicarse en esos sitios de privilegio a pesar de contar con un presupuesto entre 7 y 13 veces menor que las universidades más importantes de la región. La Universidad de San Pablo (Brasil) dispone del mayor financiamiento por estudiante matriculado de la región. En 2023 fue de 15.000 dólares anuales por estudiante. La Universidad Autónoma de México tiene un financiamiento anual por estudiante de 7.968 dólares. La UBA dispone de 1.123 dólares anuales por estudiante. La UBA desarrolla el 20% de las investigaciones científicas que se realizan en la Argentina.
Un aspecto adicional de trascendental importancia respecto de la UBA es que en su red de hospitales escuela se atendieron, en 2023, más de medio millón de personas. En esos ámbitos asistenciales de la UBA se forman gran parte de los médicos de mayor prestigio de la Argentina. En el Hospital de Clínicas José de San Martín, de la UBA, además de su labor docente tanto en el grado como en el posgrado (residencias médicas) y de la intensa actividad de investigación, se debe destacar la tarea asistencial. Un dato de singular importancia es que en esta institución, orgullo de la medicina argentina, de las 365.000 consultas anuales totales que se realizan en su ámbito, el 60% carece de cobertura social, y de ese 60%, la mitad son pacientes del interior del país –y países de la región– y la otra mitad reside en la Ciudad Autónoma de Buenos Aires. El Hospital de Clínicas de la UBA es el hospital universitario más importante de la Argentina, con un prestigio que trasciende largamente nuestras fronteras. En la UBA se formaron tres científicos argentinos galardonados con el Premio Nobel: César Milstein, Luis Federico Leloir y Bernardo Houssay. La UBA es la institución con más institutos de investigación del país (44 de sus 72 institutos están vinculados al Conicet), con una importante cantidad de patentes.
.
Dentro de la red de centros asistenciales de la UBA se destacan el Hospital Odontológico Universitario (250.000 pacientes anuales), con un importante centro de diagnóstico por imágenes. Cuenta, además, con unidades móviles que atienden a más de 500 pacientes por día en forma gratuita. Otra institución a destacar es el Instituto de Oncología Ángel Roffo de la UBA, con su reciente incorporación del Centro de Radioterapia Protonterapia. Se trata del principal centro médico público de oncología de la Argentina (atiende a 110.000 pacientes por año). Una mención especial para el Instituto de Investigaciones Médicas Alfredo Lanari de la UBA (48.000 consultas anuales). Es un centro de referencia para patologías de alta complejidad (trasplantes, enfermedades hematológicas, inmunológicas, reumatológicas y neuromusculares). Allí se realizan –además de la actividad asistencial y docente– desarrollos de líneas de investigación del más alto nivel. Otra institución asistencial destacada de la UBA es el Instituto de Tisioneumonología Prof. Dr. Raúl Vaccarezza (14.000 consultas anuales). Es un centro de referencia nacional e internacional especializado en patologías respiratorias, con destacada actuación durante la pandemia. En una órbita asistencial ajena al área médica humana, se destaca el Hospital Escuela de Ciencias Veterinarias.
.
No sería completa esta breve descripción de la importancia de la UBA sin mencionar los programas de extensión, como UBA en Acción, con múltiples acciones solidarias enfocadas en poblaciones vulnerables, así como las permanentes campañas solidarias del Hospital de Clínicas para la detección de patologías de todas las especialidades, prevención y promoción de la salud.
Los argentinos tenemos enfocada nuestra ilusión en que la actual administración tome las medidas adecuadas para ubicar a nuestro país en el sendero del desarrollo. Comprometer presupuestariamente a la UBA es un grave error.
* * * * *
─Roberto Borrone es Profesor consulto de la cátedra de Oftalmología de la Facultad de Medicina (UBA). Hospital de Clínicas. Doctor en Medicina (UBA).
Fuente: lanacion.com.ar, 02/04/24
Más información:
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Argentina: La salud necesita urgentes definiciones del Gobierno
.
.
En Argentina faltan salud y educación
marzo 27, 2024
Al Pacto de Mayo le faltan salud y educación
La verdadera riqueza sustentable de los países líderes del siglo XXI radica en el conocimiento; a su vez, no hay posibilidad de que los niños adquieran conocimientos sin los micronutrientes necesarios
Por Roberto Borrone.
En el último segmento del discurso presidencial de apertura de las sesiones ordinarias legislativas se convocó a los gobernadores, autoridades de los partidos políticos y ex primeros mandatarios a rubricar un pacto de 10 medidas económicas a las que se les asigna jerarquía de políticas de Estado. El denominado Pacto de Mayo. Es indudablemente una propuesta auspiciosa –más allá del análisis de la “letra chica” que merecerá cada punto–, dado que propicia retomar una atmósfera de consensos luego de “tempestades” de crispación. Mi sesgo profesional como médico y profesor universitario me hizo notar inmediatamente la ausencia de la salud y la educación entre los 10 puntos. En un pacto como lo sería el de Mayo, en un país organizado federalmente y en el cual salud y educación están en la órbita de cada jurisdicción, es ilógico que estos aspectos fundamentales no estén incluidos.
Ante mi inquietud, profesionales amigos del mundo del derecho y la economía esgrimieron como argumento que solo con una economía saneada sería posible poner el foco en una reestructuración virtuosa de los sistemas de salud y educativo. Lo prioritario, refieren, es “apagar el incendio”. La traducción sería que salud y educación (entre otros) son objetivos de “segunda generación” que requieren de la concreción previa de aquella batería de medidas económicas. Mi réplica es que esto colisiona con el concepto de que la verdadera riqueza sustentable de los países líderes del siglo XXI en realidad radica en el conocimiento. A su vez, no hay posibilidad de que los niños adquieran conocimientos sin un buen estado de salud en general y, fundamentalmente, sin los micronutrientes necesarios para una buena “salud cerebral”.
¿Alguien puede dudar del valor que tiene para la economía de un país del siglo XXI que su población tenga un excelente estado de salud y una educación de primer nivel accesible para todos? Es ocioso repetir la muy baja performance de los jóvenes de nuestro país en las pruebas internacionales que testean los conocimientos adquiridos. “Somos lo que la educación hace de nosotros” (Francisco Mora) es una impactante frase referida por Guillermo Jaim Etcheverry (exdecano de la Facultad de Medicina y exrector de la UBA), quien hace muchos años nos advirtió sobre la “tragedia educativa” que se desarrollaba en la Argentina.
Un artículo reciente se enfocó en un caso concreto: Corea del Sur. Su título y contenido fueron contundentes: “La revolución educativa, la clave del éxito económico de Corea del Sur” (Infobae, 19/01/2024). Ese país asiático pasó de un alto grado de pobreza y analfabetismo al momento de la firma del armisticio de la Guerra de Corea, en 1953, a lograr “uno de los mayores crecimientos económicos, educativos y de desarrollo del mundo”. La clave fue la inversión en un sistema educativo de calidad. “Generar capital humano fue un modo de obtener recursos valiosos”, es la reflexión de Byun Koo Cho, director del Centro Global de Intercambio de Conocimiento y Desarrollo de Corea del Sur. Evaluaciones internacionales como PISA (OCDE), Timss (matemáticas y ciencias) y Pirls (comprensión lectora) ubicaron a Corea del Sur en la cima del rendimiento educativo. Sus calificaciones en matemáticas, lengua y ciencias lo colocan entre los 10 países más destacados. Las claves fueron:
* Políticas públicas educativas a largo plazo que se sustentan más allá de cada administración. No se trata de estrategias estáticas, sino que cada 5 años los expertos reevalúan los programas de estudio para adaptarlos a los cambios tecnológicos y sociológicos. Los jóvenes egresan con las competencias que el mundo laboral les exige.
* Alta inversión en el sistema educativo (más del 10% del PBI).
* Una rigurosa formación de los docentes para que la instrucción de los alumnos responda a las exigencias actuales. Todo esto se complementó con una alta inversión en investigación y desarrollo en las empresas. En cuanto a estrategias educativas, la utilización de instrumentos de inteligencia artificial (IA) permite una enseñanza más personalizada y un monitoreo del progreso de cada alumno detectando dificultades y fortalezas.
En un reciente artículo en La Nación, Guillermina Tiramonti enfatizó: “Es necesario introducir cambios en las instituciones de formación de los docentes para mejorar el perfil de estos agentes que deben enseñar en la era digital”. La autora reclama “comenzar a diseñar una escuela que nos posibilite tener docentes bien pagos y alumnos que aprendan”. Hay que dejar atrás el modelo basado en el enciclopedismo, que tenía cierto sentido hasta la primera mitad del siglo pasado.
Por su parte, también en estas páginas, Alieto Guadagni y Francisco Boero expresaron que, mientras Alberdi decía que “gobernar es poblar”, la extrapolación al siglo XXI de su aserto podría expresar que “gobernar es educar”. Los autores remarcan algo contundente: “La pobreza afecta duramente a quienes tienen una escasa escolarización”, y reclaman quebrar “el círculo de reproducción intergeneracional de la pobreza”. Reclaman que en todo el país se cumpla el calendario anual mínimo de 180 días efectivos de clases (según ley 25.864/2003) y la jornada extendida en el nivel primario (ley 26.206), situación actualmente disponible solo para el 15% de los alumnos.
En materia de salud, el Pacto de Mayo sería una oportunidad óptima para definir el “trazo grueso” de una reorganización del sistema público de salud. Hasta ahora conocemos dos novedades en materia de salud: la desregulación de las cuotas de las empresas de medicina prepaga (subsistema que atiende al 13% de la población) y la equiparación de las prepagas con las obras sociales, con libre elección y sin intermediación para elegir la cobertura entre ambas opciones. Queda pendiente algo fundamental: comenzar a definir un proyecto para el subsistema público de financiación estatal (en él se atiende al menos el 36% de la población).
Cuando hablamos de salud, debemos considerar también sus determinantes, tales como la nutrición infantil. Asegurar una nutrición adecuada con los micronutrientes indispensables para el desarrollo del cerebro infantil y sus funciones cognitivas (memoria, atención) –en el marco de niveles de pobreza e indigencia inéditos– es un imperativo ético que una cosmovisión economicista debe focalizar.
Uno de los pioneros en este tema, el médico y biólogo Nevio Borrone, expresó el concepto de “la inteligencia como política de Estado”, refiriéndose a medidas para favorecer el desarrollo de la “inteligencia natural”.
El Gobierno debe dejarse ayudar por los expertos, muchos de ellos agrupados en organizaciones multidisciplinarias como los grupos PAIS y Medeos, ambos con propuestas concretas disponibles. Estos son solo dos ejemplos de fuentes de consulta de primer nivel. A todos los que nos interesa que el Gobierno tenga una buena gestión nos preocupa que una mirada economicista dogmática deje fuera del foco temas centrales para el desarrollo de nuestro país.
Lo urgente (economía y seguridad) y lo importante (salud y educación) deben ser abordados de forma tal de generar un circuito virtuoso, dado que lo importante le dará sustentabilidad en el tiempo a lo urgente.
Salud y educación pública de calidad comparten un objetivo: posibilitar realmente una igualdad de oportunidades. Solo sobre esa base será posible para cada argentino desarrollar sus potencialidades con verdadera libertad. El Pacto de Mayo debe incluir educación y salud, si es que realmente aspiramos a un desarrollo económico sustentable en el tiempo. Parafraseando a Jaim Etcheverry y a Mora, “somos lo que la educación y la salud hace de nosotros”.
─Roberto Borrone es Profesor consulto de la cátedra de Oftalmología de la Facultad de Medicina (UBA). Hospital de Clínicas. Doctor en Medicina (UBA).
Fuente: lanacion.com.ar, 15/03/24
Más información:
La miopía es una enfermedad y no solamente anteojos
La inteligencia artificial revoluciona la docencia médica
Argentina: La salud necesita urgentes definiciones del Gobierno
.
.
La inteligencia artificial revoluciona la docencia médica
marzo 5, 2024
Por Roberto Borrone.
El protagonismo creciente (en forma exponencial) de la inteligencia artificial (IA) en el mundo de la medicina es un hecho concreto e irreversible y con un futuro que superará límites insospechados.
Podemos abordar el tema en dos planos: uno –el más transitado– es el de las aplicaciones de la IA en el área asistencial y de investigación médica. El segundo plano es el enfocado en la potencialidad del uso de la IA en el área de la docencia médica.
En la cátedra de Oftalmología del Hospital de Clínicas José de San Martín (UBA) efectuamos en septiembre del año pasado una investigación que consistió en comparar el desempeño de una cohorte de médicos con respecto al del ChatGPT-4 en el examen final teórico de posgrado de la carrera de médico especialista universitario en Oftalmología. Ese examen consiste en 50 preguntas con cuatro opciones de respuesta cada una (multiple choice). El artículo con los resultados y análisis de esta experiencia fue aprobado para su publicación en la revista científica Oftalmología Clínica y Experimental al superar la evaluación de los revisores. Las respuestas correctas de los alumnos determinaron una exactitud promedio del 78%, en tanto que GPT-4 logró una exactitud del 80%. El umbral de respuestas correctas para aprobar el examen requiere una exactitud del 60%.
El tiempo promedio para completar el examen fue de 75 minutos para los alumnos y de 73,49 segundos para GPT-4. Se trata de una cifra 61 veces inferior al promedio del tiempo utilizado por los alumnos.
En el examen para obtener la licencia médica en los EE.UU. la performance global de GPT-4 fue de una exactitud del 86% En cuanto a las preguntas vinculadas específicamente a oftalmología, GPT-4 respondió correctamente el 70% de la fase 1; 90% de la fase 2 y 96% de la fase 3. En cada etapa del examen las preguntas se enfocan en diferentes áreas del conocimiento.
En el examen del Colegio de Oftalmólogos del Reino Unido, con la misma modalidad de multiple choice, la exactitud de GPT-4 fue del 79,1%. En el examen nacional para la licencia médica en China, GPT-4 logró el 84% de exactitud.
El campo de aplicación de la IA en la docencia médica tiene notables posibilidades. Julio Mayol, de la Universidad Complutense de Madrid, destaca que “la inteligencia artificial hace posible la personalización del aprendizaje médico adaptando los contenidos, el ritmo y el estilo a las necesidades de cada estudiante. Esto promueve un mayor compromiso y motivación por parte del estudiante, conectándolo mejor con el material de estudio”.
La IA ayuda a generar contenidos educativos actualizados y de alta calidad. También incrementa la capacidad de producción de simulaciones clínicas para recrear escenarios realistas que permiten entrenar habilidades prácticas y estimular el razonamiento clínico de los estudiantes. Con la utilización de simuladores y entornos virtuales, los residentes pueden perfeccionar técnicas sin poner en riesgo a los pacientes. Incluso las nuevas herramientas de IA son capaces de interpretar la información de los videos quirúrgicos. Estas posibilidades nos conducen a herramientas de tutoría inteligente para resolver áreas de dificultad en cada estudiante y residente.
Respecto de las aplicaciones de la IA en el campo de la investigación médica y la tarea asistencial, las posibilidades son deslumbrantes, pero esto no debe distraernos de ciertos riesgos y desafíos.
Un logro impactante consistió en la predicción de eventos como el riesgo de muerte de los pacientes, el tiempo estimado de internación o la posibilidad de su readmisión en internación dentro del primer mes luego del alta. El modelo predictivo basado en IA NYUTron fue entrenado con las anotaciones redactadas por los médicos en las historias clínicas de 336.000 pacientes en los EE.UU., atendidos entre 2011 y 2020. Fue diseñado por un equipo de la Escuela Grossman de Medicina de la Universidad de Nueva York. Sus resultados fueron publicados en la prestigiosa revista científica Nature. Esas historias clínicas constituyeron una fuente de datos de 4100 millones de palabras. Al analizar grandes cantidades de datos de los pacientes, la IA puede encontrar patrones que los médicos podrían pasar por alto. Analizando las historias clínicas, los investigadores pudieron calcular el porcentaje de aciertos del programa. El resultado fue que el programa identificó al 85% de los pacientes que finalmente murieron en su internación y al 80% de los pacientes que requirieron reinternación en un plazo de 30 días.
Erik Oermann, investigador principal del proyecto, concluyó que la IA ayudará a proveer más información a los médicos para la toma de decisiones.
La detección temprana de enfermedades es otra de las áreas en las que el desarrollo de herramientas de IA está logrando avances impensados poco tiempo atrás. La IA está facilitando el diagnóstico precoz del cáncer y de enfermedades neurodegenerativas (Parkinson, Alzheimer o esclerosis lateral amiotrófica). El análisis de imágenes médicas (tomografías computadas, resonancias magnéticas, imágenes de la retina, histopatologías) utilizando IA permite efectuar diagnósticos más precoces y precisos, y personalizar los tratamientos para mejorar la calidad de vida y la supervivencia, tal como lo expresó claramente Isabel Lüthy.
La IA ha abierto un inmenso panorama para el desarrollo de nuevas drogas.
Otro campo es el monitoreo en tiempo real del estado de salud de los pacientes en forma remota mediante sensores y dispositivos portátiles que permiten a la IA analizar esos datos y eventualmente enviar una señal de alerta.
Marcelo D’Agostino (OPS/OMS) ha remarcado la importancia de usar herramientas basadas en algoritmos transparentes que se nutran de bases de datos con evidencia científica probada. Son fundamentales las consideraciones éticas sobre el origen de los datos cumpliendo además con las normas de privacidad y confidencialidad. Herramientas como ChatGPT pueden no entender el contexto y llevar a interpretaciones inexactas o incompletas.
Roberto Miatello, decano de la Facultad de Ciencias Médicas de la Universidad de Cuyo, ha expresado que “la IA no debe (ni puede) reemplazar por completo la experiencia clínica y el juicio humano, sino más bien complementarlos. No puede reemplazar la necesidad de habilidades interpersonales, empatía y juicio clínico, que son componentes fundamentales de la atención médica de calidad”.
Luis Ignacio Brusco, decano de la Facultad de Medicina de la Universidad de Buenos Aires, plantea una pregunta fundamental: ¿la inteligencia artificial puede desarrollar empatía? “La empatía permite comprender las relaciones intersubjetivas e implica la capacidad de entender al otro. La empatía es ver con los ojos de otro, escuchar con los oídos de otro y sentir con el corazón de otro” (Alfred Adler). Esta falta de empatía es considerada una de las limitaciones de la IA. El profesor Brusco plantea que “para tener empatía es necesaria la metacognición, es decir, reconocerse a uno mismo. En ese marco, no podríamos entender la intersubjetividad sin tener conciencia de nuestra subjetividad. Que la IA logre empatía implicaría su llegada a la singularidad, y esto implicaría inteligencia emocional”. El límite sería que “la inteligencia artificial nunca podrá repetir la idiosincrasia grupal de lo aprendido como homo sapiens y de pertenecer a esta tribu, nuestra tribu, de la cual nunca podrá ser parte. Allí reside su debilidad (su talón de Aquiles) y hasta quizá su fortaleza (y también su peligro)”.
Para concluir, y siguiendo al doctor Arcadi Gual, desde el Corpus Hippocraticum los valores de la medicina se sustentan en la philotechnie (amor por la ciencia/técnica) y la philantropie (amor y respeto al paciente/principios éticos). La irrupción de la IA en la medicina nos brinda una herramienta fantástica que no debería alterar el imprescindible equilibrio entre esas dos columnas fundamentales.
─Roberto Borrone es Profesor consulto de la cátedra de Oftalmología de la Facultad de Medicina de la Universidad de Buenos Aires, Hospital de Clínicas (UBA). Doctor en Medicina (UBA).
Fuente: lanacion.com.ar, 05/03/24
Más información:
La miopía es una enfermedad y no solamente anteojos
.
.